Psoriasis – Mehr Möglichkeiten durch Biologika
>> Psoriasis, auch als Schuppenflechte bezeichnet, ist eine der häufigsten chronischen entzündlichen Hauterkrankungen. Einzelne epidemiologische Erhebungen weisen auf eine Prävalenzrate von ca. 2-3% der Gesamtbevölkerung in Deutschland hin (vgl. Gesundheitswesen, 2011). Psoriasis kann jederzeit auftreten, dennoch gibt es im Alter von ca. 20 sowie zwischen 40 und 50 Jahren zwei markante Zeitpunkte bezüglich des Ausbrechens der Erkrankung. Typisch ist ein schubförmiger Verlauf, wobei Schweregrad und Ausprägung interindividuell variieren. Eine genetische Veranlagung sowie verschiedene Faktoren, wie z.B. infektiöse Erkrankungen, Arzneimittel, Verletzungen oder Noxen, können zum Ausbruch der Erkrankung führen. Pathogenetisch sorgt vermutlich eine (T-Zell-vermittelte) Autoimmunreaktion dafür, dass das Immunsystem Hautzellen mit Fremdmolekülen verwechselt. Es kommt zu einer entzündlichen Reizung, dem beschleunigten Wachstum und Absterben der oberflächlichen Hautzellen und somit zum charakteristischen Hautbild der Schuppenflechte. Die rötlich erhabenen Hautläsionen mit silbrig-weißer Schuppung werden Plaques genannt, daher auch die Bezeichnung Plaque-Psoriasis bzw. Psoriasis vulgaris. Bei etwa 5-10% aller Betroffenen verursacht die Psoriasis eine entzündliche Gelenkerkrankung, Psoriasis Arthritis genannt (vgl. RKI, 2002).
Topische Therapie mit Calcipotriol und Betamethason
Zur Behandlung der Psoriasis stehen neben der Lichttherapie mit UV-Strahlen und homöopathischen Alternativen, Arzneimittel mit klassischen und biologischen Wirkstoffen zur Verfügung. Bei der topischen Therapie, die bei leichter bis mittelschwerer Psoriasis eingesetzt wird bzw. bei schweren Formen die Behandlung ergänzt, kommen Salben, Cremes und Ähnliches zum Einsatz. Zur Lokaltherapie sind derzeit ca. 20 Substanzen und Kombinationen auf dem deutschen Markt erhältlich. In diesem Segment mit der ATC-Klasse D05A (nach EphMRA) entfallen knapp 90 Prozent der GKV-Verordnungen im aktuellen Jahr auf die Substanz Calcipotriol sowie deren Kombination mit Betamethason (Quelle: regioMA, INSIGHT Health). Die Fixkombination aus dem Vitamin D3-Derivat und dem Glucocorticoid wirkt entzündungshemmend und immunsuppressiv. Laut Charité benötigen ca. 20% der Patienten mit Psoriasis eine Lichttherapie oder systemische Therapie. An dieser Stelle lässt sich zwischen der klassischen systemischen und der Therapie mit Biologika unterscheiden. Die systemische Arzneimittelgabe erfolgt in der Regel bei mittelschwerer bis schwerer Psoriasis in Form von Tabletten (oral), Spritzen oder Infusionen (parenteral).
Weniger Fumarsäureester in der
klassischen Therapie
Zur klassischen systemischen Therapie stehen im Wesentlichen vier immunsuppressiv wirkende Substanzen zur Verfügung. Ciclosporin, Methotrexat, Fumarsäureester und Retinoide (Vitamin A-Derivate) werden in der S3-Leitlinie zur Therapie der Psoriasis vulgaris (vgl. Update 2017/Entwurf zur externen Begutachtung) zwar hinsichtlich verschiedener Kriterien wie Wirksamkeit, Sicherheit und Praktikabilität beurteilt, jedoch ist eine kumulative Bewertung nicht möglich. Die Auswahl der klassischen Antipsoriatika erfolgt demnach individuell nach Art, Schwere und Verlauf der Erkrankung. Unter Berücksichtigung der Tatsache, dass Ciclosporin unter anderem nach Organtransplantationen angewandt wird und Methotrexat ein Basistherapeutikum bei Rheumtoider Arthritis ist, stehen Fumarsäureester, vergleichbar mit den Vorjahren, mit 82 Tausend Verordnungen in den ersten drei Quartalen 2017 (Year-to-Date) bei den systemischen Therapien an dritter Stelle. Die Verordnungen für diesen Wirkstoff haben im YTD-Vergleich September 2014 zu September 2017 um knapp 17 Prozent abgenommen (Quelle: regioMA, INSIGHT Health). Möglicherweise wurden Patienten auf andere klassische systemische Therapien umgestellt oder erhalten vermehrt Biologika.
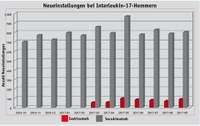
Neue Biologika-Therapien
Die zweite Gruppe der systemischen Therapien bilden Biologika, die spezifisch Zytokine des Immunsystems modulieren und das Behandlungsspektrum der Schuppenflechte deutlich erweitert haben. Nach der S3-Patientenleitlinie zu Psoriasis der Haut von 2013 sind Biologika dann vorgesehen, wenn andere systemische Behandlungen nicht zur Verbesserung der Symptomatik geführt haben oder aus medizinischen Gründen nicht infrage kommen. Da die immunmodulierenden Eigenschaften der Biopharmazeutika auch zur Therapie weiterer Erkrankungen wie der Rheumatoiden Arthritis eingesetzt werden, weisen nahezu alle Vertreter dieser Gruppe Zulassungen in anderen Indikationen auf. Neben den TNF-alpha-Inhibitoren stehen als weitere Optionen Interleukin-Hemmer zur Verfügung – Ixekizumab und Brodalumab sind mit der ausschließlichen Zulassung für die Indikation Psoriasis neu auf dem Markt (vgl. Abbildung 1). Bei einer Gesamtbetrachtung der sieben dort aufgeführten Wirkstoffe sind die Verordnungen im Year-to-Date-Vergleich von 2014 bis 2017 um 19 Prozent gestiegen. Die drei TNF-alpha-Inhibitoren Etanercept, Infliximab und Adalimumab sind die Biologika gegen Psoriasis, die am längsten auf dem deutschen Markt verfügbar sind und für die teilweise bereits ein oder mehrere Biosimilars eingeführt wurden. In der Einzelbetrachtung sind die Verordnungen bei Adalimumab und Etanercept zwischen 16 und 18 Prozent gestiegen. Infliximab hingegen kann im Vier-Jahresvergleich 29 Prozent mehr Verordnungen erzielen (Quelle: regioMA, INSIGHT Health). Ob nun Psoriasis-Patienten vermehrt eine Biologika-Therapie erhalten oder der Einsatz auf die Therapie anderer Autoimmun-
erkrankungen wie den chronisch entzündlichen Darmerkrankungen oder der Rheumatoiden Arthritis beruht, ist hier nicht bewertbar. Bei den neueren Biologika der letzten drei Jahre steigen die Verordnungen ebenfalls. Hier wurde beispielsweise Secukinumab in den ersten drei Quartalen 2017 ca. 20-mal so oft verordnet als in 2015. Als erster Wirkstoff, der Interleukin-17 hemmt und zur First-Line-Therapie bei Psoriasis zugelassen ist, lässt sich die Verordnungssteigerung möglicherweise darauf zurückführen. Bereits seit 2009 ist der Interleukin-12/23-Hemmer Ustekinumab gegen Psoriasis, Psoriasis-Arthritis und mit höherer Wirkstärke seit 2016 für Morbus Crohn auf dem Markt. Ein Vergleich der beiden Biologika in der CLEAR Studie ergab zum einen ein besseres Ergebnis bezüglich der Symptomfreiheit der Haut, zum anderen ein schnelleres Ansprechen für Secukinumab (vgl. Berufsverband der Deutschen Dermatologen, 2015). Im Vergleich mit dem TNF-alpha-Inhibitor Etanercept zeigen Secukinumab sowie beide neuen Interleukin-17-Hemmer, die bereits als First-Line-Therapie eingesetzt werden, schnellere Ansprechraten. Es kann daher nach derzeitigem Kenntnisstand von einer überlegenen Wirksamkeit der IL-17-Hemmstoffe ausgegangen werden (vgl. Wick-Urban, 2017). Grundsätzlich gilt natürlich auch beim Einsatz der Biologika zur Psoriasis-Therapie, die für den Patienten optimale Medikation nach Kriterien der Wirksamkeit, Verträglichkeit, Compliance und Vortherapien abzuwägen.
Mehr Interleukin-Hemmer?
Wie sich die Arzneimitteltherapie der Psoriasis entwickelt, bleibt auch aufgrund der Neuzulassungen weiter spannend. Patienten in der GKV bekommen zunehmend den Interleukin-17-Hemmer Secukinumab verordnet. Die Neueinstellungen steigen trotz monatlicher Schwankungen kontinuierlich an und liegen im Mittel bei rund 800 Patienten. Patienten mit einer Verordnung von Secukinumab erhalten ihr Arzneimittel zu 38 Prozent von Dermatologen und zu 32 Prozent von Rheumatologen (Quelle: Patient INSIGHTS – INSIGHT Health). Andere Fachärzte spielen eine untergeordnete Rolle, so dass in der Biologika-Therapie von einer Behandlung durch Spezialisten ausgegangen werden kann. Möglicherweise werden hier auch die Ergebnisse der frühen Nutzenbewertung das Verordnungsverhalten weiter beeinflussen. Für den Interleukin-17-Hemmer Ixekizumab, der im Jahr 2016 als First-Line-Therapeutikum zugelassen wurde, liegt nach dem im September abgeschlossenen Bewertungsverfahren ein beträchtlicher Zusatznutzen vor. Dieser gilt für Patienten mit mittelschwerer bis schwerer Plaque-Psoriasis, die für eine systemische Therapie geeignet sind. Im Vergleich zu TNF-alpha-Inhibitoren hat Ixekizumab einen geringen Zusatznutzen für Patienten, die unzureichend auf eine klassische Therapie angesprochen haben oder bei denen diese kontraindiziert ist. Seit der Markteinführung steigt auch für diesen Interleukin-17-Hemmer die Zahl neu eingestellter Patienten kontinuierlich, zuletzt im September auf knapp 90. Patienten mit einer Verordnung für den neuen Antikörper erhalten diese zu 61 Prozent von einem Dermatologen. Für Brodalumab, das erst im September 2017 vom Gemeinsamen Bundesausschuss zur frühen Nutzenbewertung aufgerufen wurde, liegt noch kein Ergebnis vor. Aktuell wurde Dimethylfumarat, das bereits zur Behandlung der Multiplen Sklerose eingesetzt wird, im neuen Anwendungsgebiet Psoriasis zur Bewertung aufgerufen. Zugelassen bei mittelschwerer bis schwerer Schuppenflechte wird das Verfahren Mitte März abgeschlossen sein und die Therapie der Psoriasis voraussichtlich um eine weitere First-Line-Option ergänzen.
Ausblick
Die Psoriasis in allen klinischen Bildern beeinflusst die Lebensqualität der Betroffenen nachhaltig und bringt teils erhebliche Einschränkungen mit sich. Schmerzen und entstellende Hautareale beeinträchtigen auch die psychische Gesundheit der Patienten, die zudem häufig einer sozialen Stigmatisierung ausgesetzt sind (vgl. WHO Global Report, 2016). Als eine nicht heilbare Erkrankung, ist sie dennoch gut behandelbar, wobei Biologika das Spektrum deutlich erweitert haben. Maßgeblich für die adäquate Behandlung ist der Zugang zu Versorgungsstrukturen und damit auch zu spezialisierten Dermatologen. Über das Portal PsoNet können Patienten entsprechende Praxen und Zentren, organisiert in regionalen Netzwerken, finden. Sie sollen die Versorgungsqualität bei dieser komplexen Erkrankung verbessern und basieren letztlich auf den Nationalen Versorgungszielen 2010-2015 der dermatologischen Fachgesellschaften. In den kommenden Versorgungszielen werden beeinflussbare Risikofaktoren bei Patienten im Fokus stehen. Ein Projektantrag zur Entstigmatisierung für 2018-2020 liegt bereits beim BMG. Nicht zuletzt befindet sich die S3-Leitlinie zur Therapie der Psoriasis vulgaris als Update 2017 in der externen Begutachtung. Damit scheint sich die Versorgung der Patienten sowohl auf Seiten der Arzneimitteltherapie als auch auf der Strukturebene sowie im gesamtgesellschaftlichen Kontext stetig zu verbessern. <<
Autorinnen:
Kathrin Pieloth und
Marie Moos,
beide INSIGHT Health (vf@insight-health.de); Literatur bei den Verfassern
Zitationshinweis : Pieloth, K., Moos, M.: „Psoriasis - Mehr Möglichkeiten durch Biologika“, in: „Monitor Versorgungsforschung“ (06/17), S. 10-11; doi: 10.24945/MVF.06.17.1866-0533.2043